Quando i nuovi farmaci o i dispositivi medici sono valutati nell’ambito degli studi clinici, i dati generati in questo processo sono definiti dati clinici. Oggi migliorare l’utilizzo della tecnologia negli studi clinici è un’esigenza primaria per il settore della life science. I processi di sperimentazione digitale ci permettono di automatizzare le decisioni operative, che ci consentono di migliorare l’efficienza e la centralità del sito. Un tipico percorso dei dati clinici inizia con l’acquisizione degli stessi su carta all’interno di un centro. Successivamente si effettua l’inserimento nel sistema elettronico di cattura dei dati (EDC), controllato da un sistema di sicurezza e quindi, per finire, l’inclusione in un rapporto di monitoraggio degli eventi avversi. La tecnologia mira ad identificare la fonte dei dati nel momento stesso in cui essi sono catturati ed inseriti nel sistema. I flussi dei dati clinici vanno poi integrati e collegati alla fonte primaria, consentendo ai diversi team di studio di avere nuove opportunità di accelerare la sperimentazione in atto.
TRASFORMAZIONE DIGITALE NEGLI STUDI CLINICI
La più innovativa trasformazione digitale utilizza prevalentemente software per l’acquisizione elettronica dei dati (EDC), che sostituiscono i moduli cartacei standard dei case report (CRF). È sempre più evidente quindi osservare l’accelerazione nello sviluppo di nuovi software digitali, che facilitano una raccolta di dati clinici efficiente, affidabile e veloce. Ne sono esempi: il consenso elettronico (eConsent), l’electronic Patient Reported Outcome (ePRO), l’electronic Clinical Outcome Assessment (eCOA).
Che cos’è la gestione dei dati nei trial clinici?
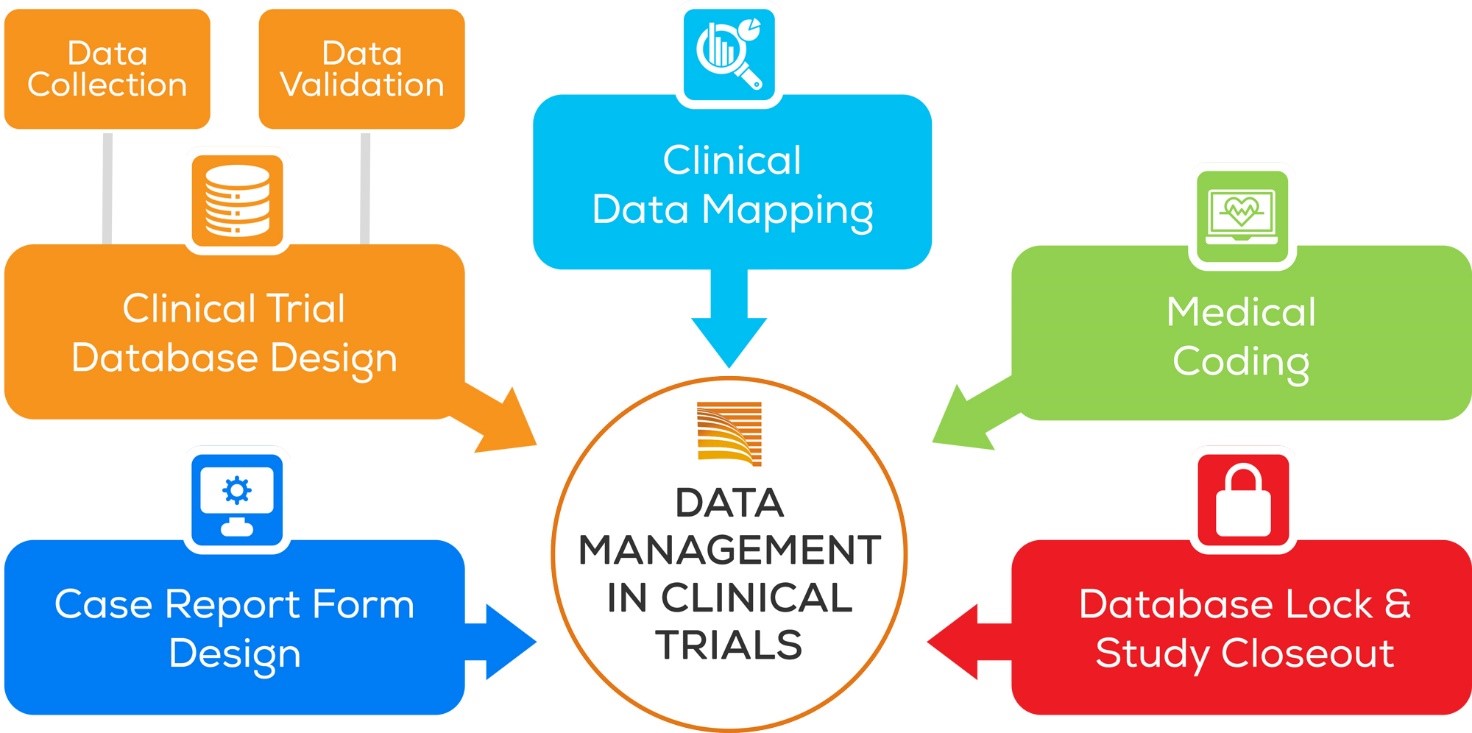
Il termine “data management” si riferisce a un’ampia gamma di pratiche e metodologie impiegate per aiutare gli Sponsor a sfruttare al meglio i loro dati.
In genere, le pratiche di gestione dei dati si avvalgono di una combinazione di processi, tra cui:
- Raccolta dei dati: integrazione delle fonti di dati in modo strutturato, per consentire all’organizzazione di ottenere un valore aggiunto dai dati stessi.
- Accesso ai dati: implementazione di strategie che consentono alle organizzazioni di creare, aggiornare e accedere ai dati in vari livelli, compresi gli archivi.
- Archiviazione dei dati: creazione di strategie di archiviazione che sfruttano tutti i tipi di archiviazione dei dati necessari, tra cui multi-cloud, cloud pubblici e privati e archiviazione on-premise.
- Disponibilità dei dati: implementazione di piani di backup, disaster recovery e business continuity che garantiscono la continuità aziendale in vari scenari di disastro.
- Sicurezza e privacy dei dati: applicazione costante delle politiche di sicurezza e privacy.
Obiettivo principale della gestione dei dati è garantire che gli stessi rimangano una risorsa sicura, controllata e accessibile, in grado di generare informazioni utili per l’organizzazione.
FASI DELLA GESTIONE DEI DATI CLINICI
Il documento che riporta in dettaglio tutte le procedure di gestione dei dati è comunemente chiamato Data Management Plan (DMP).
Illustriamo gli elementi essenziali sviluppati nel DMP attraverso il seguente breve schema:
- Lo scopo dell’attività che deve essere svolta;
- Definizione delle responsabilità;
- Linee guida e procedure operative standard (SOP) da applicare;
- Tipo di documentazione/output da generare;
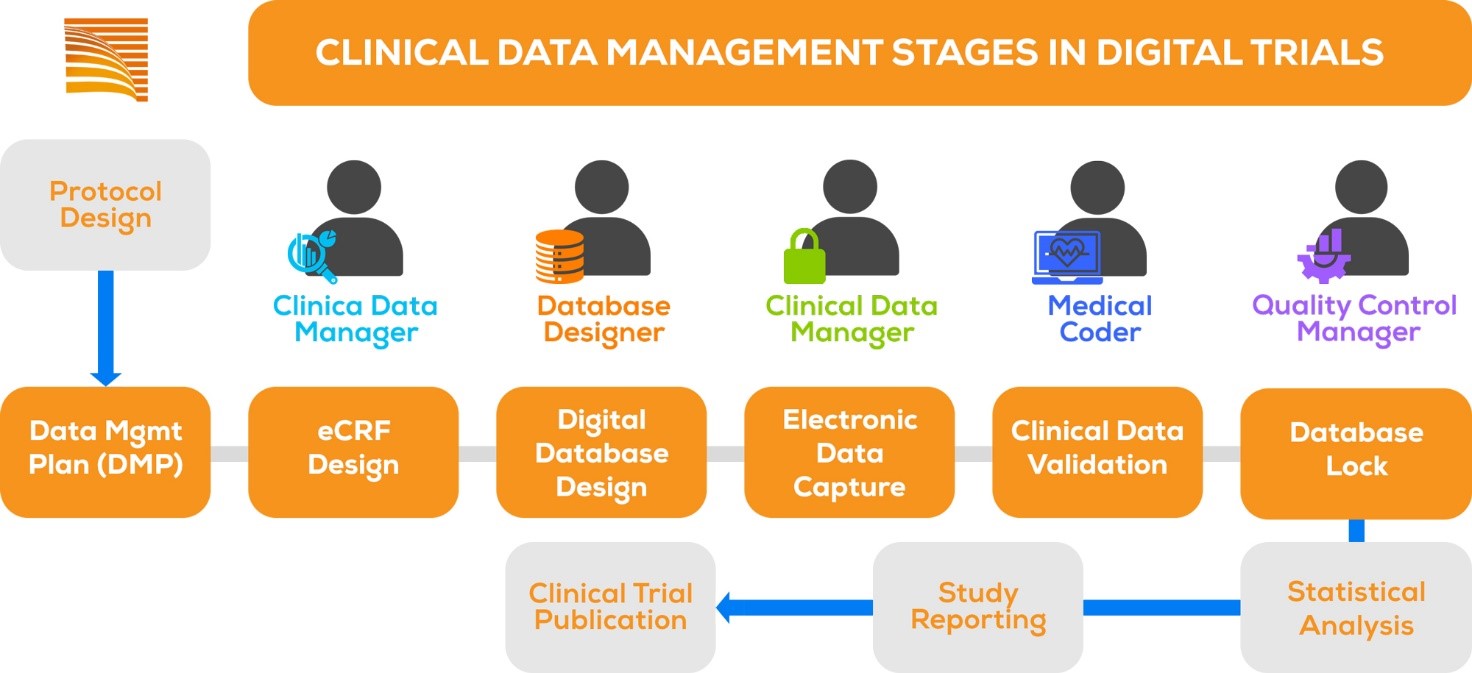
Data management plan (DMP)
La gestione dei dati è un fattore aziendale critico che è necessario per garantire che i dati clinici siano acquisiti, convalidati, archiviati e protetti in modo standardizzato. È essenziale sviluppare e implementare i processi in modo che gli utenti finali siano garantiti e che i loro dati siano affidabili, accessibili e aggiornati.
Il DMP può integrare elementi prodotti da altri documenti dello studio, in modo che la DMP possa risultare come una documentazione completa dell’intero studio clinico.
D’altra parte, Il DMP può anche registrare solo le informazioni chiave, rimandando ad appendici e ad altri documenti separati per i dettagli. Entrambi gli approcci sono ragionevoli e rispondono alla medesima esigenza di consolidare le attività di gestione dei dati.
Considerazioni sulla progettazione del Case report form
I case report form cartacei (CRF) o elettronici (eCRF) sono sviluppati in accordo alle prescrizioni del protocollo clinico.
Si raccomanda di non ripetere le stesse domande durante la progettazione delle eCRF. tuttavia alcune misure importanti possono essere controllate due volte all’interno delle eCRF con domande che pongono lo stesso quesito ma con modalità differenti (“controllo dell’integrità logica”). Inoltre, le domande delle eCRF non dovrebbero consentire spazi vuoti. Altra considerazione è che se la risposta non è disponibile per un campo, si raccomanda di rispondere: NA (non applicabile), ND (non fatto) o UNK (sconosciuto).
Le CRF inoltre includono pagine che possono avere un importante impatto sul flusso dei dati, durante la fase di elaborazione delle eCRF. Si tratta di commenti o testi liberi più lunghi, diagrammi o scale analogiche, moduli di tipo “log” per gli eventi avversi (AE), questionari per i pazienti e pagine di interruzione anticipata.
È importante notare che questo tipo di progettazione di eCRF speciali richiede una particolare attenzione da parte del Data Manager, poiché il modo in cui vengono raccolti questi dati influenzerà in modo sostanziale l’output dei dati e la successiva analisi.
È buona norma che un gruppo di esperti di CRF riveda attentamente ogni pagina e firmi il disegno della eCRF.
Study setup
Lo study setup comprende la creazione di un database e la preparazione dello studio per l’inserimento dei dati clinici nel software EDC convalidato. L’impostazione dello studio richiede anche CRF annotate e un documento di progettazione per le specifiche (opzionale). Quando la piattaforma EDC è stata sviluppata, è pronta per il test, che di solito si svolge nell’ambiente di sviluppo. Un tester deve rispondere alle seguenti domande:
– I dati sono memorizzati nel campo corretto?
– I valori calcolati sono corretti?
– Tutte le variabili nascoste sono compilate come richiesto?
– I dati sono troncati o memorizzati in modo improprio?
– Ci sono record vuoti inappropriati?
Inserimento e pulizia dei dati
Le soluzioni moderne elettroniche per l’acquisizione dei dati hanno sostituito la doppia immissione dei dati che veniva comunemente utilizzata nelle CRF cartacee, riducendo drasticamente il tasso di errore durante l’inserimento dei dati. I dati inseriti possono essere modificati, anche se gli standard normativi richiedono che gli audit trails memorizzino tutte le modifiche apportate ai dati clinici e che tali modifiche siano disponibili in qualsiasi momento per l’audit trail. Alcune incongruenze dei dati che richiedono una ricerca sono chiamate discrepanze. In altre parole, le discrepanze che vengono inviate al sito per la successiva risoluzione sono definite “query”. Le discrepanze più comuni riguardano valori mancanti, semplici controlli di intervallo, incongruenze logiche e violazioni del protocollo. Nei sistemi moderni di EDC esistono due tipi di queries: quelle automatiche (che vengono sollevate in base ad alcune condizioni predefinite per l’inserimento dei dati) e quelle manuali (che vengono sollevate da monitor, ricercatori clinici, responsabili dei dati, ecc.). I sistemi EDC memorizzano tali queries, ne tengono traccia e ne registrano la risoluzione.
Gestione dei dati di laboratorio
I dati di laboratorio sono dati che rappresentano le misurazioni di vari parametri sanitari, quali chimica del sangue, lipidi, valori urinari, colture cellulari, microbiologia, virologia e altri saggi specifici del protocollo. I dati di laboratorio possono essere inseriti manualmente nel sistema EDC, anche se le impostazioni di importazione possono essere regolate per rendere uniforme e privo di errori il trasferimento dei dati di laboratorio da apparecchiature specifiche a EDC. Le linee guida di buona pratica clinica (GCP) richiedono che tutti i laboratori impiegati in un particolare studio clinico dispongano di una documentazione completa, di percorsi di verifica dei dati, di rispettive SOP, di personale professionale, di un sistema di archiviazione dei campioni e dei dati e di ispezioni di routine per il controllo della qualità.
Gestione dei Serious adverse events (SAE)
I pazienti arruolati in uno studio clinico possono avere esperienze indesiderate che vengono chiamate eventi avversi (AE). La scheda degli eventi avversi di solito include il testo che descrive l’evento, la data di inizio/arresto, diversi indicatori tra cui la gravità, la frequenza, la relazione con il farmaco/dispositivo medico e le azioni intraprese. Anche se le normali linee guida per l’inserimento dei dati dovrebbero coprire sufficientemente i requisiti per l’inserimento dei dati sugli AE, potrebbero essere applicate procedure speciali che descrivono le modifiche consentite e richieste ai termini riportati per facilitare il processo di codifica. Inoltre, i termini AE sono soggetti a codifica medica e, nel caso in cui un AE sia definito come SAE, deve essere segnalato a un gruppo di sicurezza o a un coordinatore della sicurezza.
Creazione di report e trasferimento di dati
I data report possono essere suddivisi in due gruppi: gli standard report consistono in una rappresentazione standard dei dati che viene generata più volte su un set di dati, mentre i report personalizzati rappresentano i report il cui formato e contenuto sono richiesti dall’utente e vengono generati una sola volta. Per identificare i dati da includere nel report o nel trasferimento ci si può porre le tre seguenti domande: “Da dove”, “Cosa esattamente” e “Quando”. Una risposta chiara a queste domande sarà una buona base per la generazione di report di alta qualità. Anche il trasferimento dei dati a gruppi interni o esterni rientra nelle attività di gestione dei dati. Poiché il trasferimento dei dati riguarda quasi sempre informazioni sulla sicurezza e sull’efficacia, il grado di impegno dedicato al trasferimento dei dati deve essere molto più elevato rispetto alla maggior parte dei report.
Chiusura degli studi
Dopo aver raccolto i dati dell’ultimo paziente da tutti i siti partecipanti, deve essere prevista una fase per chiudere e bloccare lo studio. Una volta chiuso lo studio, può iniziare l’analisi finale dei dati. Poiché le aziende sono sottoposte a una forte pressione per effettuare tali analisi, in base alle quali verrà presa una decisione di mercato, spesso tengono sotto controllo il tempo di “database lock”. Questa pressione per bloccare rapidamente lo studio si scontra con una grande quantità di attività inerenti alla chiusura dello studio, come la raccolta dei dati completi, la risoluzione delle interrogazioni in sospeso, la conformità con altri database e la conduzione del final quality control (CQ).
Quando queste attività vengono eseguite e la persona responsabile firma, lo studio clinico viene considerato chiuso. Ciò significa che da questo momento nessun dato può essere modificato. Inoltre, bisogna tenere presente che, a fronte delle attività di verifica condotte, su uno studio chiuso e bloccato è improbabile che si riscontrino incongruenze nei dati, dati mancanti ecc. Se i dati vengono modificati in misura sufficiente o se le modifiche sono fondamentali, lo studio può essere sbloccato, ma ciò richiede una procedura speciale.
Documentazione e SOPs
Per ogni studio clinico e per le relative attività di gestione dei dati è fondamentale preparare e disporre di una procedura operativa standard (SOP) essenziale. Queste SOP devono coprire tutti gli elementi della generazione, della raccolta e della convalida dei dati durante lo studio. Le SOP devono fornire dettagli sufficienti per garantire che le attività di gestione dei dati siano svolte in modo coerente e in conformità alle normative vigenti. Ogni documento deve includere una descrizione dei materiali appropriati (moduli, procedure, liste di controllo, ecc.). Le SOP relative al sistema EDC devono includere le procedure per le seguenti attività: impostazione/installazione del sistema, manutenzione del sistema, backup dei dati, ripristino, piano di emergenza, sicurezza, manutenzione degli account e controllo delle modifiche.
Software di gestione dei dati clinici
I sistemi di acquisizione elettronica dei dati (EDC) trasferiscono i dati delle sperimentazioni cliniche dai siti clinici allo sponsor per via elettronica, rendendo il lavoro con i dati più efficiente e sicuro. I sistemi EDC sono progettati per le attività dei siti all’interno delle sperimentazioni cliniche e di solito sono dotati di eCRF per l’inserimento dei dati, controlli su singoli campi e campi incrociati, strumenti di interrogazione per consentire di individuare e risolvere le incongruenze dei dati, firme elettroniche e mezzi per assistere le azioni di monitoraggio.
Le attuali soluzioni EDC si differenziano in base alle caratteristiche che consentono un più facile controllo dei dati raccolti nello studio clinico, al livello di convalida e alla loro flessibilità per soddisfare le esigenze specifiche dello studio. Il trasferimento di immagini mediche può essere integrato nell’EDC, per un trasferimento rapido e sicuro di immagini mediche da un centro clinico al laboratorio centrale. Il modulo di convalida dei dati aiuta a controllare la qualità dei dati con avvisi intelligenti, controlli di conformità istantanei, pulizia rapida dei dati per i monitor e i responsabili dei dati.
Le migliori pratiche di gestione dei dati clinici
Il panorama dei dati clinici è in continua evoluzione. Le pratiche di gestione dei dati clinici devono essere flessibili, scalabili e intelligenti per tenere il passo con la varietà, il volume e la velocità dei dati acquisiti. I dati devono essere unificati per fornire una visione completa del paziente, analizzati in modo intelligente per identificare i problemi e trasformati automaticamente per accelerare il blocco del database e avviare l’analisi dei dati dello studio. Quando la gestione dei dati viene intrapresa utilizzando approcci legacy, viene effettuata manualmente. Al contrario, la centralizzazione della gestione dei dati crea l’opportunità di automatizzare i processi di acquisizione, pulizia e riconciliazione, elemento che potrebbe essere considerato un lavoro digitale.
La giusta strategia digitale può favorire un’autentica centralità del sito e del paziente. Ma il suo sviluppo richiede di affrontare tre sfide: la localizzazione in base ai requisiti normativi e del paziente, la pulizia completa e simultanea dei dati clinici e l’automazione delle operazioni critiche. Con gli strumenti giusti, gli sponsor possono migliorare l’efficienza dell’esecuzione degli studi, offrire ai pazienti nuove modalità di partecipazione agli studi e semplificare la collaborazione con i siti clinici.
I sistemi di acquisizione dati più avanzati consentono di costruire analisi personalizzate, in modo che sperimentatori e sponsor possano prendere decisioni migliori, in tempi più brevi e quindi con maggiore successo. Inoltre, è fondamentale scegliere un sistema EDC dotato di possibilità di valutazione della sicurezza online, che faciliti una rapida valutazione online, accelerando la consegna di endpoint primari o secondari. Si consiglia agli sponsor di affidarsi ad esperti di gestione dei dati per sviluppare un solido processo di raccolta dei dati e selezionare un sistema EDC che renda la raccolta degli stessi nella sperimentazione clinica più sicura, conforme ed efficiente.








Leave A Comment