L’Italia ha recentemente istituito cambiamenti sostanziali nella normativa nazionale in materia di vigilanza sui dispositivi medici al fine di allineare le nostre procedure con i Regolamenti europei 2017/475 per i dispositivi medici e 2017/476 per i diagnostici in vitro. Dal 16 Ottobre 2022, saranno obbligatorie le nuove regole del Decreto 21 Marzo 2022 “Istituzione della rete nazionale per la dispositivo-vigilanza e del sistema informativo a supporto della stessa” pubblicato in Gazzetta Ufficiale il 16 Aprile 2022.
Gli operatori sanitari pubblici e privati ed i fabbricanti, ed anche gli “utilizzatori profani” di dispositivi medici e diagnostici, saranno chiamati effettuare le segnalazioni di incidenti, malfunzionamenti ed errori medici al Ministero della Salute, per la prima volta attraverso un nuovo sistema elettronico. Infatti per supportare la rete di segnalazione è previsto un sistema informatico dedicato nell’ambito del portale del Nuovo Sistema Informativo Sanitario (NSIS). In questo articolo esaminiamo i cambiamenti principali e come prepararsi all’adozione delle nuove regole, con le considerazioni giuridico sanitarie di un esperto, il prof. Guerino Fares, responsabile per il Crispel Università Roma Tre dell’area “Farmaco e dispositivi medici”.

I rischi associati ai dispositivi medici
I dispositivi medici stanno rapidamente aumentando in varietà e complessità e sono un pilastro dell’assistenza ai pazienti poiché in molti casi rappresentano ausili indispensabili per la sopravvivenza o migliorano la salute e la qualità della vita. I dispositivi medici comprendono un’ampia gamma di strumenti sanitari o medici essenziali per la prevenzione, la diagnosi, la cura o il trattamento di una malattia o di una condizione fisica anormale. Le normative mondiali individuano diverse categorie di dispositivi, in base al livello di rischio che l’uso del dispositivo comporta. Quelli considerati a più alto rischio, sono quelli associati a una maggiore probabilità di causare conseguenze gravi o avverse per la salute. Esempi di dispositivi ad alto rischio sono i ventilatori polmonari, i pacemaker e le valvole cardiache artificiali. Tra i diagnostici in vitro, sono ad alto rischio quelli che rilevano o sono esposti ad agenti trasmissibili pericolosi per la vita o ad agenti trasmissibili e malattie infettive con un elevato rischio di propagazione.
Prima dell’immissione sul mercato, tutti i dispositivi sono sottoposti a test preclinici e studi clinici per valutare la sicurezza ed efficacia. L’autorizzazione alla commercializzazione comprende, come elemento essenziale, l’evidenza che il rapporto tra benefici e rischi è vantaggioso e giustifica l’utilizzo del dispositivo nella pratica clinica. Ciò nonostante, la fase di lancio sul mercato e l’utilizzo su larga scala espone una popolazione molto più grande ed eterogenea di pazienti ed utilizzatori, per cui è ragionevole aspettarsi che il monitoraggio postmarket possa mettere in evidenza nuovi rischi od eventi non precedentemente osservati.
UNDERREPORTING: Il problema delle mancate segnalazioni
Il sistema di vigilanza è volto ad identificare questi eventi ed intraprendere azione appropriate, per proteggere i pazienti e mantenere la sicurezza. Il sistema è basato sulle segnalazioni volontarie da parte degli operatori che utilizzano i dispositivi. È stato riportato però, che esiste un fenomeno di mancate segnalazioni, che compromette l’intero sistema di sorveglianza.
Il problema è riconosciuto a livello mondiale. Anche negli Stati Uniti, un recente studio pubblicato in JAMA Internal Medicine nel 2021 ha riportato che il 23% degli eventi segnalati come lesioni gravi o morte, non erano stati attribuiti correttamente a un dispositivo medico difettoso e sono stati segnalati in modo errato. Ciò equivaleva a circa 31.500 decessi causati da dispositivi medici non sicuri, potenzialmente evitabili grazie ad un appropriato sistema di azioni correttive e preventive.
Alcune ricerche condotte negli Stati Uniti, UK, in Australia e in Canada hanno indagato le ragioni di questo problema. Gli operatori sanitari riferiscono la propria paura di essere incolpati, la convinzione che gli errori occorsi fossero inevitabili e che fosse inutile segnalarli, la tendenza ad evitare la burocrazia, la carenza di tempo, la mancanza di conoscenze su cosa segnalare e come, oltre a aspetti culturali. Altri elementi concausali sono stati identificati nei fattori organizzativi quali il feedback inadeguato, la mancanza di processi efficaci e sistemi di segnalazione.
Il sistema di “medical device vigilance” (MDV)
Il sistema di dispositivo-vigilanza comprende l’insieme delle attività che hanno lo scopo di incrementare la protezione della salute e la sicurezza dei pazienti e degli utilizzatori. Il raggiungimento di questo obiettivo è reso possibile soltanto attraverso la segnalazione degli incidenti a carico dei dispositivi medici e diagnostici in vitro da parte di tutti gli operatori sanitari, dei fabbricanti o dei mandatari europei.
In Italia, il Ministero della Salute, in quanto autorità competente, dopo aver ricevuto la segnalazione, procede alla classificazione e alla valutazione dei dati riguardanti gli incidenti, adottando adeguati provvedimenti riguardo al dispositivo medico coinvolto nell’incidente, come ad esempio la divulgazione di informazioni che consentano di prevenire altri eventi dello stesso tipo.
“Il recente decreto 21 marzo contribuisce in modo significativo all’efficienza del sistema di vigilanza post-marketing, puntando a risolvere le criticità tecniche e procedurali registrate in passato – commenta il prof. Guerino Fares – anche se per dire l’ultima parola occorre attendere il completamento del quadro regolatorio con l’entrata in vigore della normativa nazionale di esecuzione dei due Regolamenti europei del 2017, la cui pubblicazione è attesa nel mese di Agosto 2022. Solo allora potremo verificare se tutti i nodi cronici che l’esperienza ha mostrato siano stati davvero sciolti oppure no.”
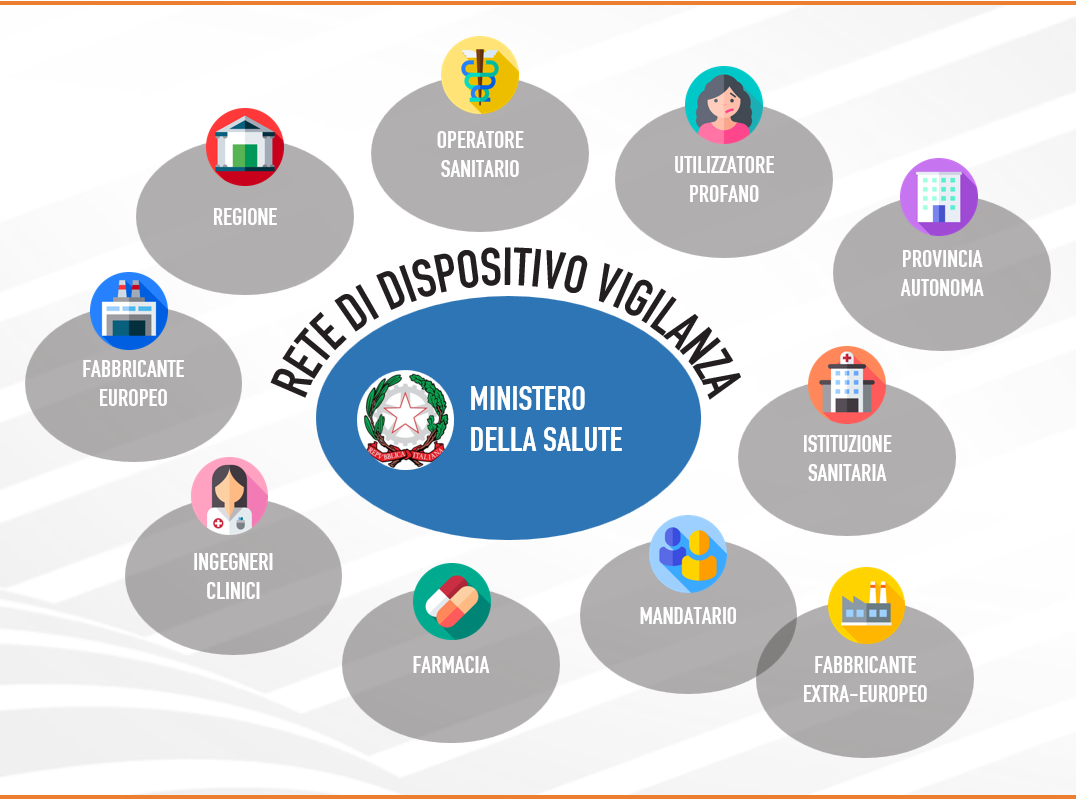
Le figure coinvolte nella rete di vigilanza dei dispositivi medici
La normativa nazionale in materia di dispositivo-vigilanza recepisce i nuovi regolamenti europei, stabilendo che i legali rappresentanti delle strutture sanitarie pubbliche e private e gli operatori sanitari pubblici e privati devono comunicare immediatamente al Ministero della Salute ed al fabbricante od al suo Mandatario europeo qualsiasi alterazione delle caratteristiche e delle prestazioni di un dispositivo o qualsiasi inadeguatezza nelle istruzioni per l’uso che possano causare, o che abbiano causato, il decesso o il grave peggioramento delle condizioni di salute di un paziente o di un operatore.
In Italia, la rete nazionale per lo scambio di informazioni sugli incidenti coinvolge le seguenti figure:
- Operatore sanitario (OS);
- Responsabile locale della vigilanza (RLV), incaricato del contatto tra l’operatore sanitario ed il responsabile regionale di Dispositivo vigilanza;
- Responsabile regionale della vigilanza (RRV), ovvero coordinatore regionale e contatto con il responsabile locale della vigilanza e con il Ministero della Salute;
- Ministero della salute (MdS) – Direzione generale dei dispositivi medici e del servizio farmaceutico.
È compito delle regioni e delle province autonome quello di assicurare il coordinamento della rete della dispositivo-vigilanza, all’interno del territorio di propria competenza. Ciascuna regione è chiamata ad individuare i soggetti incaricati di gestire le segnalazioni di incidente provenienti dal sistema sanitario pubblico, privato accreditato e privato non accreditato. Ricade quindi tra i compiti delle regioni quella di garantire una efficace sinergia tra farmacisti, ingegneri clinici e tutte le altre figure coinvolte nel processo, sia all’interno che al di fuori delle istituzioni sanitarie, nonché il coordinamento con il servizio per la gestione del rischio clinico.
Come avverranno le segnalazioni di incidenti
La rete nazionale riguarda lo scambio di informazioni sugli incidenti dispositivi medici, dispositivi medico-diagnostici in vitro e dispositivi. i soggetti prima nominati, alimenteranno la rete grazie ad un sistema informativo implementato nel Nuovo Sistema Informativo Sanitario (NSIS).
L’integrazione delle segnalazioni dei dispositivi nel sistema NSIS rappresenta una importante novità, che indica come il mondo dei dispositivi e dei farmaci stiano convergendo sempre di più, grazie anche alla digitalizzazione dei sistemi sanitari. Tale iniziativa trae la sua origine dal patto per la salute 2019-2021 richiamato nel nuovo decreto, ed in particolare la governance farmaceutica e dei dispositivi medici.
Infatti il sistema NSIS rappresenta lo strumento di riferimento per le misure di qualità, efficienza e appropriatezza del nostro Servizio Sanitario Nazionale (SSN), attraverso la disponibilità di informazioni che per completezza, consistenza e tempestività, supportano le Regioni e il Ministero nell’esercizio delle proprie funzioni e, in particolare, il Ministero nella sua funzione di garante dell’applicazione uniforme dei Livelli Essenziali di Assistenza (LEA) sul territorio nazionale. Fino ad ora, il sistema NSIS contiene una sezione relativa alle prestazioni farmaceutiche. Presto, il sistema NSIS raccoglierà anche i rapporti di incidenti sui dispositivi medici.
Il nuovo sistema di segnalazione tramite NSIS sostituirà i “moduli online per la segnalazione degli incidenti” attualmente utilizzati sia per i dispositivi medici che diagnostici in vitro.
Le tempistiche per le segnalazioni di dispositivo-vigilanza
L’articolo 5 e l’allegato del decreto ministeriale 31 Marzo 2022, riportano i dettagli tecnici per l’invio delle segnalazioni, alimentazione finale del sistema informativo a carico delle Regioni.
Il sistema di dispositivo-vigilanza raccoglierà rapporti di incidenti (sia gravi che non gravi) da parte degli operatori sanitari, rapporti del fabbricante/mandatario e azioni di sicurezza (vedi infografica: glossario).
Il tempo massimo per la segnalazione di un incidente grave da parte degli operatori non dev’essere superiore a 10 giorni da quando si è venuti a conoscenza dell’evento; il termine per la validazione della segnalazione ad opera del responsabile locale della dispositivo-vigilanza (RLV), è di 3 giorni lavorativi decorrenti dalla notifica.
“La rete nazionale di dispositivo-vigilanza è un circuito alimentato dall’apporto prezioso di tutti i soggetti della rete e finalizzato a favorire l’adozione di ogni misura utile allo scopo, incluso il proficuo svolgimento da parte del Ministero delle attività di gestione dei rischi. – aggiunge il prof. Guerino Fares. – Penso, ad esempio, all’opportunità di rafforzare, rendendolo più effettivo, l’obbligo degli operatori sanitari pubblici o privati che rilevino un incidente grave di darne comunicazione al Ministero della salute, nei termini e con le modalità che la stessa Autorità competente dovrebbe stabilire in modo chiaro ed esigibile. Questo obbligo renderebbe più agevole il compito della segnalazione, che potrebbero trovarsi ad adempiere anche operatori sanitari, utilizzatori profani e pazienti che rilevano un incidente, a prescindere dalla sua gravità. Penso, ancora, alla necessità di informare prontamente dell’incidente grave segnalato il fabbricante il quale, a sua volta, nel caso in cui abbia ricevuto comunicazione di un reclamo da parte di un operatore, ne informerà doverosamente il Ministero della salute.”
Per ulteriori informazioni, si può fare riferimento alla circolare del Ministero della Salute dell’8 luglio 2021, dal titolo “Vigilanza sui dispositivi medici – Indicazioni per la segnalazione di incidenti occorsi dopo l’immissione in commercio, alla luce degli articoli 87, 88, 89 e 90 del regolamento (UE) n. 745/2017”.
Il ruolo del fabbricante e del rappresentante europeo
Il fabbricante od il suo mandatario europeo, in qualità di soggetto responsabile legale dei dispositivi medici e dei dispositivi medico-diagnostici in vitro che immette sul mercato, è tenuto a comunicare gli incidenti che riguardano il proprio dispositivo al Ministero della salute. Qualora sia evidente una possibile pericolosità o rischio associato all’utilizzo dei propri dispositivi, il fabbricante è tenuto a intraprendere volontariamente azioni preventive e/o correttive, commisurate alla gravità del pericolo, che possono portare alla divulgazione di nuove informazioni di sicurezza, istruzioni di sicurezza oppure al ritiro o al richiamo del dispositivo dal mercato.
Le azioni di sicurezza e correttive (FSCA, Field Safety Corrective Action) sono tutte quelle misure intraprese dal fabbricante al fine di ridurre al minimo il futuro rischio associato all’impiego di un dispositivo. Tali informazioni vengono comunicate al Ministero della Salute e agli operatori sanitari e costituiscono gli Avvisi di sicurezza (Field Safety Notice, FSN).
Il fabbricante è tenuto a predisporre, per tutti i Paesi membri, avvisi di sicurezza (FSN) ad uso degli utilizzatori, nei quali siano descritti i motivi dell’azione correttiva, le inadeguatezze dei dispositivi, i rischi connessi all’utilizzo, le misure da adottare. Il fabbricante deve assicurarsi che le organizzazioni coinvolte siano raggiunte dalla trasmissione degli avvisi e deve richiedere ai destinatari che siano informati tutti coloro che possono essere interessati dell’avviso.
Il Ministero supporta la divulgazione di tali informazioni mediante la pubblicazione degli avvisi di sicurezza sul proprio portale, in una pagina dedicata all’interno dell’area tematica relativa ai dispositivi medici.
Le segnalazioni di incidente devono essere notificate dai fabbricanti/mandatari usando il modulo MIR Form (Manufacturer Incident Report), disponibile sul sito della Commissione europea e il cui utilizzo è divenuto obbligatorio dal 1° gennaio 2020. I moduli relativi agli avvisi di sicurezza da utilizzarsi da parte dei fabbricanti sono quelli allegati alle linee guida MEDDEV 2.12–1 rev.8.
Il rappresentante autorizzato europeo
La scelta del mandatario (rappresentante autorizzato o authorized representative) è molto delicata per i fabbricanti che non hanno sede in Europa, poiché queste società possono supportare il processo di segnalazione e valutazione degli eventi grazie alla consulenza di esperti specializzati, analogamente a quanto avviene nel settore della farmacovigilanza. Tale approccio di outsourcing può essere particolarmente rilevante per le piccole e medie imprese che spesso non dispongono di risorse interne dedicate o aggiornamenti continui sui cambiamenti normativi nei vari paesi.
Come recitano i nuovi regolamenti 2017/745 e 2017/746, per i fabbricanti che hanno sede al di fuori dell’Unione Europea, il mandatario svolge un ruolo chiave nel garantire la conformità dei dispositivi da essi fabbricati e nel servire da referente stabilito nell’Unione. Il mandatario è responsabile di fronte alla legge dei dispositivi difettosi nel caso in cui un fabbricante non rispetti i suoi obblighi generali.
Oggi il ruolo del mandatario assume grande rilevanza per l’intero ciclo di vita del dispositivo, sia nella fase delle sperimentazioni pre-market che nella fase di commercializzazione. Infatti, le responsabilità dei prodotti difettosi si applicano anche al mandatario e, di conseguenza, il mandatario è responsabile in solido con l’importatore e con il fabbricante. Visto il ruolo dei mandatari, è opportuno definire chiaramente le prescrizioni minime che essi dovrebbero soddisfare, compresa quella di disporre di una persona in possesso dei requisiti applicabili alla persona responsabile del rispetto della normativa (PRRC).
Se il fabbricante prevede la necessità di supporto nell’ambito della vigilanza sugli incidenti, è indispensabile però qualificare accuratamente il mandatario, poiché la normativa non contiene requisiti espressamente definiti riguardo alla necessità di una figura con competenze di dispositivo-vigilanza, come invece avviene nel mondo farmaceutico (QPPV).
Come prepararsi
Con l’entrata in vigore del Regolamento (UE) 2017/745 (MDR) e 2017/746 (IVDR), il quadro normativo di riferimento in materia di vigilanza per i dispositivi medici e diagnostici in vitro, rappresentato da oltre 20 anni di direttive europee recepite in Italia con decreti legislativi, subisce un profondo rafforzamento volto allo sviluppo di procedure chiare e trasparenti, idonee a mantenere un elevato livello di sicurezza, favorendo nel contempo l’innovazione tecnologica.
“È utile sottolineare l’importanza di favorire l’adozione da parte delle regioni di norme razionali e cogenti che prevedano la presenza di referenti per la vigilanza – conclude il prof. Guerino Fares. – Non meno significativo è, d’altra parte, il ruolo promozionale che il Ministero della salute dovrebbe poter svolgere, organizzando campagne di sensibilizzazione volte ad incoraggiare la segnalazione di incidenti. Penso, infine, alla lingua nella quale il fabbricante od il suo mandatario saranno chiamati a redigere in modo efficace ed appropriato l’avviso di sicurezza da fornire allo stesso Ministero.”
Per operare in questo nuovo contesto, è fondamentale per le ditte produttrici avere accesso alle competenze non solo cliniche, ma anche regolatorie, anche attraverso il supporto del rappresentante europeo, al fine di poter interagire efficacemente con le diverse autorità Europee ed essere in grado di rispettare anche i requisiti nazionali.
In questo sistema in rapida evoluzione, è indispensabile da parte delle autorità di controllo considerare le differenze di prospettiva delle parti coinvolte nel riconoscere e determinare gli incidenti dei dispositivi medici nel contesto dell’utilizzo quotidiano. È fondamentale formare gli operatori sanitari e profani, perché essi sono in prima linea nel riconoscere gli eventi avversi, ma anche implementare un sistema di supporto a livello regionale e provinciale per aumentare l’accuratezza e l’affidabilità delle informazioni sugli eventi avversi.









Leave A Comment